ĐẶC ĐIỂM SỰ KHÁNG THUỐC ĐÍCH ĐỘT BIẾN EGFR
15:36 - 21/09/2023
Sự kháng thuốc đích có thể xảy ra ở hầu hết bệnh nhân với đặc điểm diễn biến khác nhau và tiên lượng sống thêm khác nhau.
ĐẶC ĐIỂM KHÁNG THUỐC ĐÍCH EGFR
Tổng quan
Ung thư phổi là nguyên nhân gây tử vong hàng đầu trên thế giới, hóa trị là điều trị tiêu chuẩn với bệnh ở giai đoạn muộn di căn nhưng tiên lượng kém.
Khối u giảm càng nhiều, sống càng lâu: Giá trị tiên lượng trong điều trị ung thư phổi đột biến EGFR
Giảm khối u càng sâu, sống càng lâu: Đột phá trong điều trị ung thư phổi EGFR bằng thuốc nhắm trúng đích
Thuốc đích EGFR trong điều trị ung thư phổi giai đoạn 4: Thời gian lui bệnh và ý nghĩa lâm sàng
Hiệu quả thuốc đích Osimertinib trong điều trị di căn gan ung thư phổi đột biến EGFR+ giai đoạn 4
ĐẶC ĐIỂM KHÁNG THUỐC ĐÍCH EGFR
1. Tổng quan
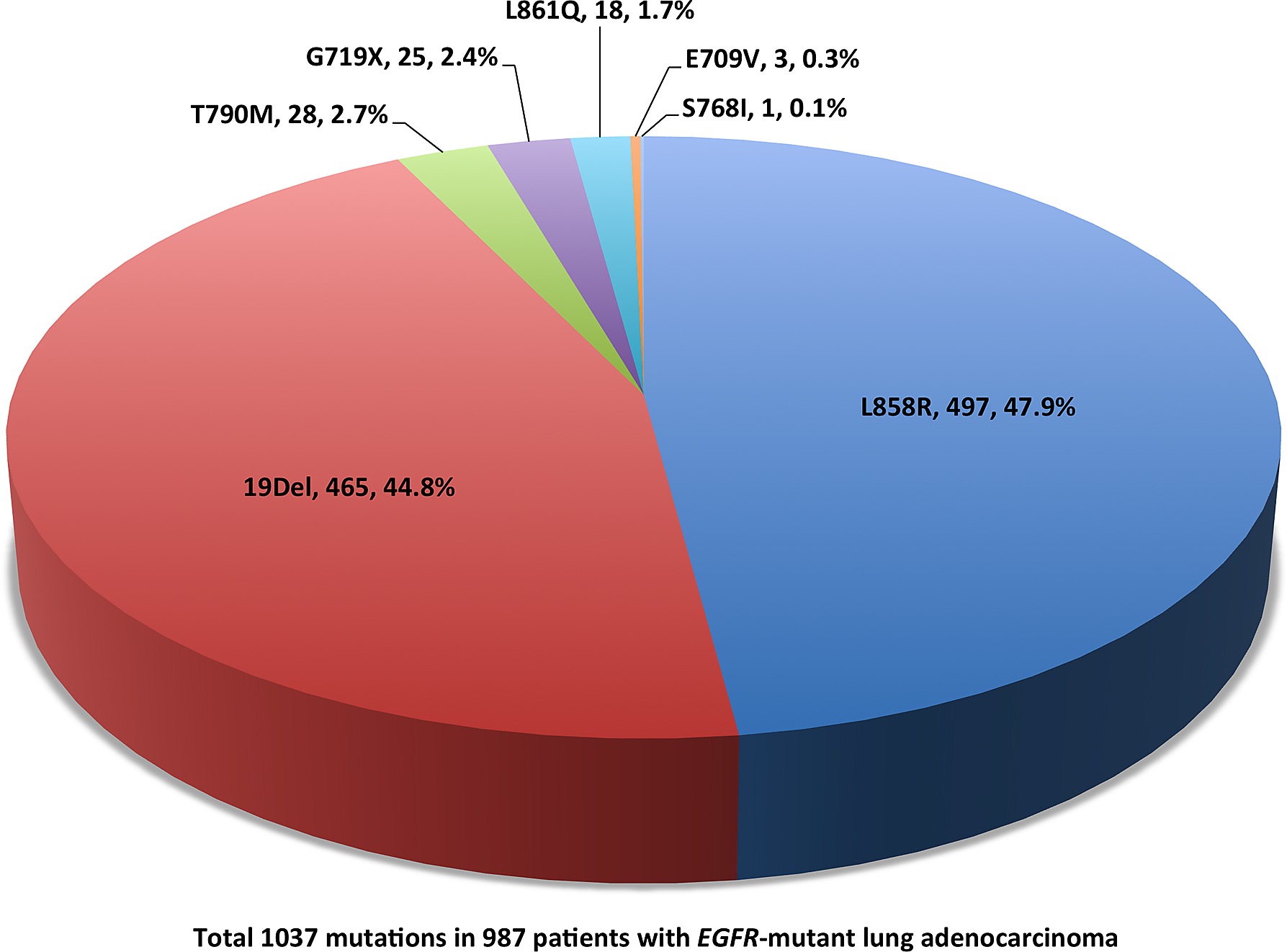
Ung thư phổi là nguyên nhân gây tử vong hàng đầu trên thế giới, hóa trị là điều trị tiêu chuẩn với bệnh ở giai đoạn muộn di căn nhưng tiên lượng kém. Thuốc đích điều trị đột biến EGFR đã cải thiện rất tốt tiên lượng sống thêm ở giai đoạn di căn. Và thuốc đích đã được ưu tiên lựa chọn nếu có đột biến EGFR thuận lợi: exon19del và L858R.
Tuy nhiên đa số bệnh nhân đều xuất hiện kháng thuốc sau khoảng 10-14 tháng điều trị và tùy sự kháng thuốc mà việc tiếp tục điều trị thuốc đích vẫn đem lại hiệu quả đáng kể. Một số mô hình được áp dụng để phân loại sự kháng thuốc đích và đưa ra hướng dẫn điều trị phù hợp để tối ưu hiệu quả thuốc đích khi có sự kháng thuốc như sau:
2. Phân loại sự kháng thuốc đích:
Sự kháng thuốc đích được phân loại thành từng nhóm dựa trên thời gian uống thuốc đích dài hay ngắn, tổn thương u tăng nhiều hay ít trong thời gian ngắn hay dài.
Thời gian dùng thuốc đích càng dài, tổn thương u tăng kích thước ít và thời gian tới khi tăng kích thước càng dài thì sự kháng thuốc nhẹ hơn và thuốc đích vẫn có hiệu quả điều trị tiếp.
- Tiến triển toàn thân lan tỏa: thời gian thuyên giảm bệnh ≥3 tháng. Tăng nhanh kích thước u ban đầu ≥20% trong thời gian ngắn ≤6 tháng. Chỉ số triệu chứng: 2.
- Tiến triển giới hạn: thời gian thuyên giảm bệnh ≥6 tháng. Tăng chậm kích thước u ban đầu>20% trong thời gian dài> 6 tháng. Chỉ số triệu chứng: ≤1.
- Tiến triển tại chỗ: thời gian thuyên giảm bệnh ≥3 tháng. Tiến triển 1 vị trí ngoài sọ não. Chỉ số triệu chứng ≤1.
2. Đặc điểm sự tiến triển kháng thuốc:
Tỉ lệ tiến triển hệ thống lan tỏa là 50,4%; tiến triển giới hạn là 32,5%; tiến triển tại chỗ là 17,1% => Đa số sự kháng thuốc toàn thân và triệu chứng tăng nặng ở nhiều cơ quan. Tiến triển toàn thân lan tỏa thường gặp ở bệnh nhân toàn trạng kém, gầy yếu, suy kiệt, nhiều triệu chứng và khả năng tự sinh hoạt cá nhân kém.
Tỉ lệ xuất hiện các tổn thương mới kháng thuốc như sau:
- Xuất hiện tổn thương di căn mới (tại phổi và ngoài phổi): 53,3%.
- Tăng kích thước u phổi, kích thước ổ di căn cũ: 16,3%.
- Đồng thời tăng kích thước tổn thương cũ + xuất hiện tổn thương di căn mới: 29,4%.
Như vậy, khi điều trị thuốc đích, sự kháng thuốc có thể gặp do sự tăng kích thước khối u, xuất hiện di căn mới ở các vị trí khác như phổi, gan, não, xương, ổ bụng.
Tỉ lệ gặp di căn não mới gây kháng thuốc khá cao khoảng 16%, sau đó là di căn phổi mới, di căn xương, gan. Khá nhiều bệnh nhân khi tiến triển có di căn toàn thân với nhiều ổ di căn ở nhiều cơ quan, gặp ở khoảng 50,4%, tỉ lệ bệnh nhân có di căn đơn độc 1 vị trí mới khoảng 17-19%.
4. Sự tiến triển kháng thuốc ảnh hưởng tới thời gian sống thêm không tiến triển bệnh:
Thời gian sống thêm không tiến triển bệnh trung bình (PFS) là 8,8 tháng (thời gian khi bệnh thuyên giảm với thuốc đích tới khi xuất hiện triệu chứng kháng thuốc). Các yếu tố ảnh hưởng tới thời gian này như sau:
- Bước điều trị đích: thuốc đích điều trị bước 1 có PFS 11,1 tháng, điều trị bước 2 có PFS 8,1 tháng.
- Thời gian đến khi tiến triển kháng thuốc: nếu <6 tháng thì PFS chỉ khoảng 3,8 tháng; từ 6-12 tháng thì PFS khoảng 8,9 tháng và nếu >12 tháng thì PFS tới 22 tháng.
- Khi tiến triển kháng thuốc, nếu tiến triển lan tỏa thì PFS chỉ khoảng 8,1 tháng còn nếu tiến triển tại chỗ thì PFS khoảng 10,4 tháng.
- Nếu không có triệu chứng kháng thuốc thì PFS dài khoảng 9,8 tháng, còn nếu có triệu chứng kháng thuốc thì PFS khoảng 6,9 tháng.
5. Sự tiến triển kháng thuốc ảnh hưởng tới thời gian sống thêm:
Sự tiến triển kháng thuốc cũng ảnh hưởng tới thời gian sống thêm trung bình theo mức độ kháng thuốc:
- Tiến triển giới hạn, tại chỗ thì sống thêm khoảng 32, 1 tháng.
- Tiến triển toàn thân lan tỏa thì sống thêm chỉ khoảng 19,5 tháng.
- Triệu chứng của sự kháng thuốc cũng ảnh hưởng tới thời gian sống thêm:
- Nếu có nhiều triệu chứng kháng thuốc thì sống thêm khoảng 19,6 tháng.
- Nếu không có triệu chứng thực tế thì sống thêm khoảng 27,1 tháng.
Thời gian từ khi uống thuốc đích tới khi kháng thuốc cũng ảnh hưởng tới thời gian sống thêm:
- Nếu >12 tháng thì sống thêm dài tới 38,6 tháng.
- Nếu từ 6-12 tháng thì sống thêm khoảng 19,1 tháng.
- Nếu <6 tháng thì sống thêm khoảng 9,6 tháng.
6. Đặc điểm sự kháng thuốc thế hệ 3 OSIMERTINIB
Sự kháng Osimertinib hay xảy ra ở tổn thương u phổi nguyên phát, đặc biệt với các tổn thương mới trong lồng ngực. Kháng Osimertinib hay gặp ở các vị trí u đầu tiên với kích thước càng lớn thì kháng thuốc càng dễ xảy ra.
Tỉ lệ kháng thuốc Osimertinib tại não thấp chỉ khoảng 8% do thuốc thế hệ 3 Osimertinib có khả năng ngấm tốt vào sọ não nên giảm tỉ lệ bệnh hệ thần kinh.
Tỉ lệ kháng thuốc tại chỗ với Osimertinib lên tới 70%, điều này do hiệu quả kiểm soát bệnh mạnh mẽ của thuốc và với kháng thuốc tại chỗ thì chỉ một số ít tổn thương lớn lên, trong khi khối u vẫn được kiểm soát tốt => Tiếp tục thuốc Osimertinib kết hợp điều trị tại chỗ với xạ hoặc phẫu thuật.
Tiến triển tại chỗ với Osimertinib hay gặp là một tổn thương mới trong lồng ngực như ở phổi hoặc hạch trung thất.
Lưu ý các điểm quan trọng:
- Khi điều trị thuốc đích EGFR được 1 năm, người bệnh cần rất chú ý phải khám định kỳ đúng hẹn để phát hiện sớm sự tái phát kháng thuốc.
- Do sự tái phát hay gặp ở phổi, sọ não, xương, ổ bụng nên bất cứ triệu chứng nào mới ở các cơ quan này người bệnh phải báo để bác sĩ cho xét nghiệm kiểm tra phù hợp.
- Khi tái khám định kỳ, bác sĩ sẽ cho chụp phổi, siêu âm ổ bụng, xét nghiệm máu các marker ung thư và kiểm tra vị trí di căn ban đầu.
- Tỉ lệ bệnh tiến triển kháng thuốc đơn độc khá cao, người bệnh không triệu chứng và chỉ xuất hiện giới hạn vài tổn thương mới và vẫn có lợi ích từ thuốc đích, chưa phải đổi phác đồ.
- Khi kháng thuốc mà không triệu chứng có tiên lượng tốt hơn.
- Khi kháng thuốc mà chỉ có từ 1-3 tổn thương mới sẽ có tiên lượng tốt hơn.
- Tiếp tục điều trị thuốc đích khi kháng thuốc vẫn sẽ có lợi ích, kết hợp điều trị tại chỗ tổn thương mới bằng xạ trị, phẫu thuật là tốt nhất.
- Nếu kháng thuốc mức độ ít mà dừng ngay thuốc đích có thể gây ra đợt bùng phát nặng của bệnh.




